| 索引号: | 001003148/2021-00369 | 主题分类: | 医保 |
| 发布机构: | 省医保局 | 公开日期: | 2021-12-01 |
信息来源:省医保局 浏览次数: 发布日期:2021-12-01
一、报告背景
2016年底,国务院下发的《“十三五”深化医药卫生体制改革规划》提出“鼓励实行按疾病诊断相关分组付费(DRGs)方式”,2017年国办55号文《关于进一步深化基本医疗保险支付方式改革的指导意见》明确指出“开展按疾病诊断相关分组付费试点,探索建立按疾病诊断相关分组付费体系。有条件的地区可积极探索将点数法与预算总额管理、按病种付费等相结合”。2020年中发5号文《关于深化医疗保障制度改革的意见》进一步提出“持续推进医保支付方式改革,推广按疾病诊断相关分组付费”。按照国家有关医保支付方式的改革指导精神和浙江省委深改委部署,省医保局积极响应、努力作为,率先在全国省域层面出台了《关于推进全省县域医共体基本医疗保险支付方式改革的意见》《浙江省基本医疗保险住院费用DRGs点数付费暂行办法》等政策文件。
2020年,浙江以省医保局为主导,坚持价值医保与价值医疗协同发展理念,改革路径、技术分组和政策框架全省一盘棋,因地制宜地将DRGs分组技术与预算点数分配方法相结合,全面开展医保DRGs点数法付费方式改革。目前,浙江的DRGs付费已实际结算一年,初步产生了提升医保基金使用绩效、合理补偿医疗成本、规范不合理医疗服务行为、优化区域医疗资源配置、促进医院学科合理发展、临床创新、技术进步及减轻百姓就医负担等改革目标。
为更好地推进医保支付方式改革,确保DRGs点数付费工作顺利实施,根据《浙江省基本医疗保险住院费用DRGs点数付费暂行办法》《浙江省DRG点数付费工作监管考核管理办法》等文件要求,浙江红阵易审数据科技有限公司接受省医保局委托,对DRGs相关的病案首页、分组数据进行大数据分析并对部分设区市医疗保障局及医院进行现场调研评估。本次评估对象为11个设区市医疗保障局和全省的三级定点医疗机构。评估内容主要为DRGs点数付费改革的病案质量与目录管理、医疗能力、服务效率、医疗质量、DRGs费用等多方面情况。
此次报告的所有结果均是基于各设市区上报的数据产生,故各地上报数据的质量会很大程度上影响本次DRGs评估的结果。
二、支付方式改革情况
(一)改革总体情况
根据《浙江省基本医疗保险住院费用DRGs点数付费暂行办法》(浙医保联发〔2019〕21号)文件精神,各市医保局在“技术分组和政策框架全省保持统一,实施细则和点值计算保持地市特色”的改革路径下,坚持总额管理基础,按照“方案设计、模拟测算、实际付费”三步走思路,经数据采集、系统部署、培训交流、政策完善、总额决算等相关程序,2020医保年度已全面完成住院医疗服务的实际结算工作。各地市DRGs付费改革的经验总结如下:
1. 政府高度重视,形成改革共识
各地在改革过程中,市政府高度重视,各部门、医疗机构统一思想认识,形成了工作合力。各地通过建立多部门参与的DRGs改革领导小组,强化了改革的组织保障基础。同时,以各市医保局为牵头单位,加强与卫健、人社、财政及医疗机构的沟通协调,有序地推动DRGs改革工作的稳步进行。按照全省DRGs付费改革的要求,各市均制定了DRGs点数法付费结算规程等制度文件,明确了适合本地的基准点数、差异系数、倍率界值等相关内容,建立DRGs分组动态维护机制,确保DRGs点数付费平稳运行。
2. 执行省级标准,规范开展DRGs技术分组
各地市严格按照全省统一的疾病诊断编码、手术操作编码,根据《浙江省医疗保障疾病诊断相关分组(ZJ-DRG)细分组目录(1.0版)》分组技术标准,采集过去3年的住院病例数据,形成本市的DRGs细分组。在全省推进之前的DRGs改革先行地市,也稳步地开展与ZJ-DRG分组技术标准的对接工作。
3. 强化基金监管,防范制度风险
为防范实施DRGs实际付费后的制度风险,各地市多措并举,围绕基金监管,制定了有针对性的措施。各地都不同程度依托信息化平台,搭建了DRGs付费监管平台,防止低编高套、低标准入院、分解住院、推诿重病、挑选轻症等违规行为。
4. 开展宣传培训,提升工作水平
各地市高度重视医保和医院的整体协同配合,围绕DRGs政策、病案填写、医保基金监管等内容,多形式、全方位地宣传培训,持续提升DRGs工作水平。通过培训,也培养了一支业务熟悉、研判精准的本地化工作团队。
(二)病案入组情况
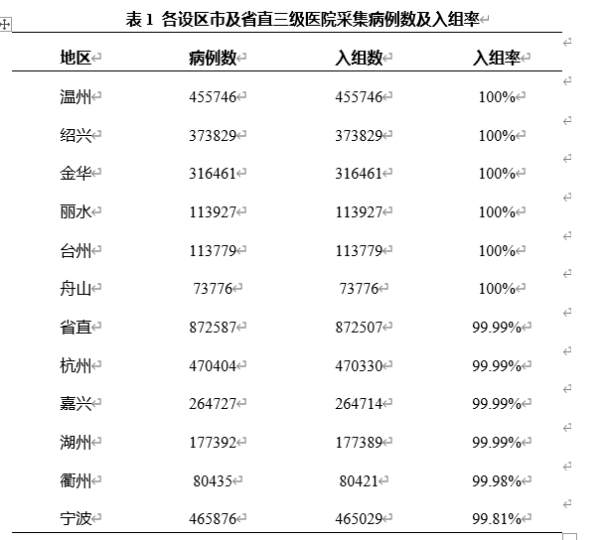
11个设区市及省直三级医院共采集病例总人次377.89万,入组病例人次数为377.79万,平均入组率为99.98%,其中温州、绍兴、金华等6个设市区的入组率为100%,宁波市入组率为99.81%全省最低(表1)。
全省三级医院DRGs组数为995组,未有病案的组为AA19、AC19、AD19;ADRG组数为373组,未有病案的组为AA1、AC1、AD1。
(三)ZJ-DRG细分组目录运用
截至2020年12月,全省除台州以外其余都按照规定使用浙江省ZJ-DRG分组目录(表2)。2020年,台州市仍按照2019年当地就已实行的713组分组目录,2021年开始台州市已经开始运用浙江省ZJ-DRG分组目录。
(四)清算情况
各统筹区按照“总额预算、DRGs分组、点数计算、按月预付、年末清算”程序,以及“结余留用、合理超支分担”的激励与风险分担机制,已实现了DRGs实际结算改革目标。
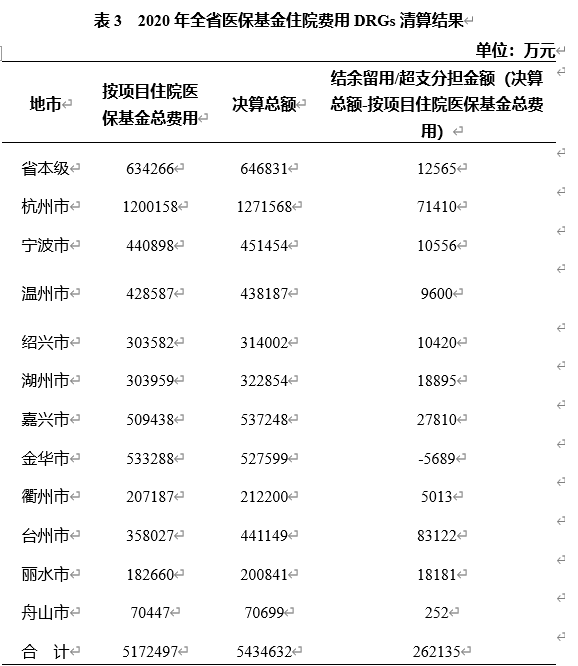
截至2021年5月底,各市均已完成了数据审核、反馈工作,已全面完成各定点医疗机构2020年住院费用DRGs清算工作,全省医保基金住院费用DRGs清算结果见表3。
(五)医院病案质量
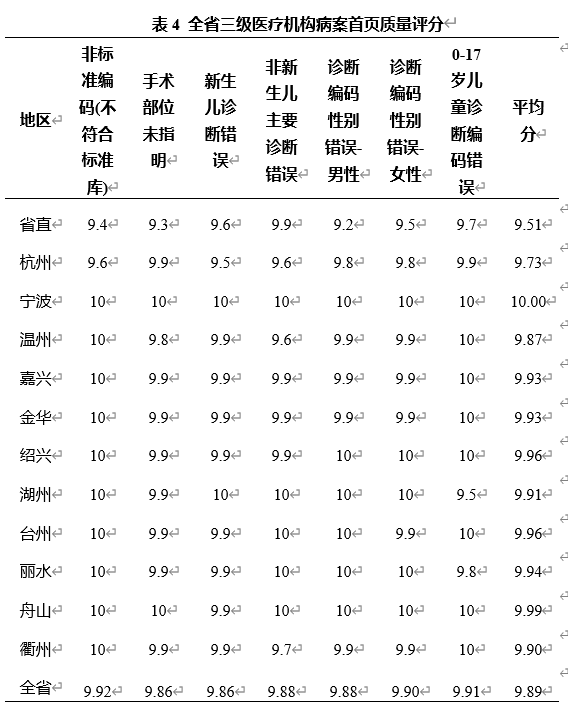
对病案首页数据中的诊断、手术等要素进行分析,全省三级医疗机构病案质量平均分9.89分(共10分)(表4)。与2019年相比,病案完整率提高至99.98%,病案不规范率下降73%,错编率下降78%。
目前普遍存在的问题有:一是部分存在病案首页填写手术错误;二是病案系统首页诊断与上传医保编码不一致;三是主要诊断与手术、操作不符合;四是病案首页信息填写不完整,信息缺失存在漏编情况;五是病案首页的填写流程造成了信息人为误差。
(六)医疗服务能力
2020年,因新冠疫情影响,三甲综合医疗机构的综合服务能力基本持平,其余医疗机构病例组合指数值(CMI 值)相较前一年有所下降。CMI 值=Σ(某 DRG 基准点数×该医院该 DRG 的病例数)÷(该医院全体病例数×100)
1.三级甲等医院
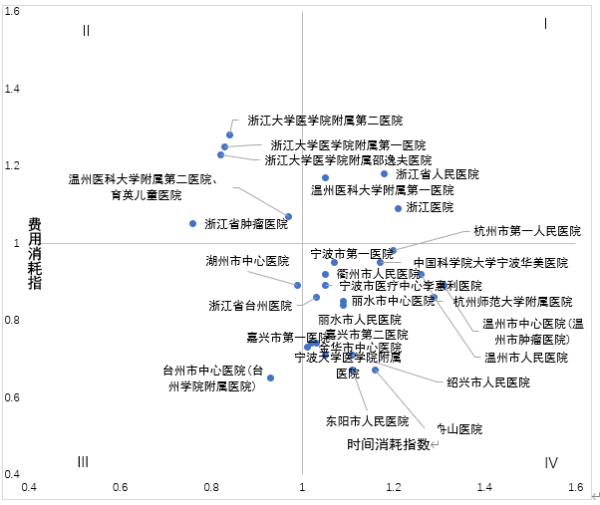
全省三级甲等综合医院共28 家(包括肿瘤专科医院),其中综合CMI指数最高值:1.2829、最低值:0.6503、中位值:0.9198,综合CMI指数超过0.9198的医院共有12家,分别是浙江大学医学院附属第二医院、浙江大学医学院附属第一医院、浙江大学医学院附属邵逸夫医院等。综合CMI指数>1.00共有6家,综合CMI 指数<1.00共有22家。
2.三级乙等医院
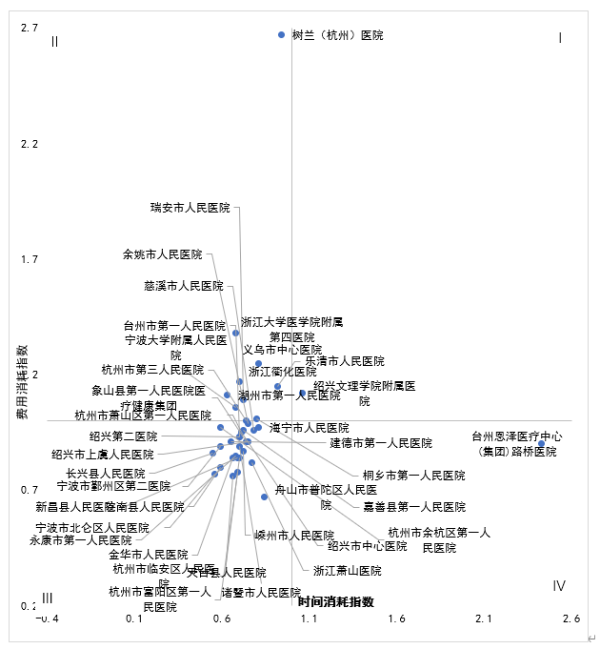
全省三级乙等综合医院共39家,其中综合CMI指数最高值:2.6724、最低值:0.6656、中位值:0.9906,综合CMI 指数超过0.9906的医院共有12家,分别是树兰(杭州)医院、浙江大学医学院附属第四医院、义乌市中心医院等。综合CMI指数>1.00共有11家,综合CMI指数<1.00 共有28家。
3.三级妇幼医院
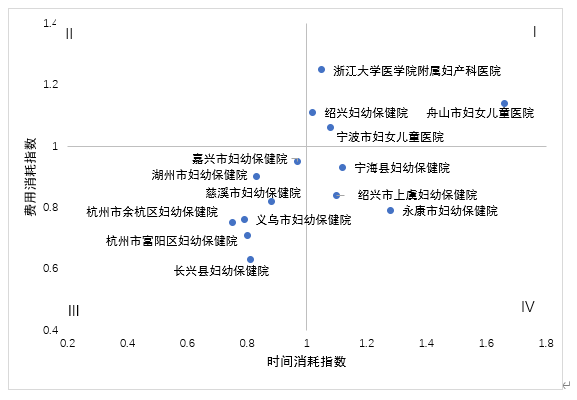
全省三级妇幼医院共14家,其中综合CMI指数最高值:1.2499、最低值:0.6293、中位值:0.9035,综合CMI指数超过0.9035 的医院共有6家,为浙江大学医学院附属妇产科医院、舟山市妇女儿童医院等。综合CMI指数>1.00共有4家,综合CMI指数<1.00 共有10家。
4.三级精神医院
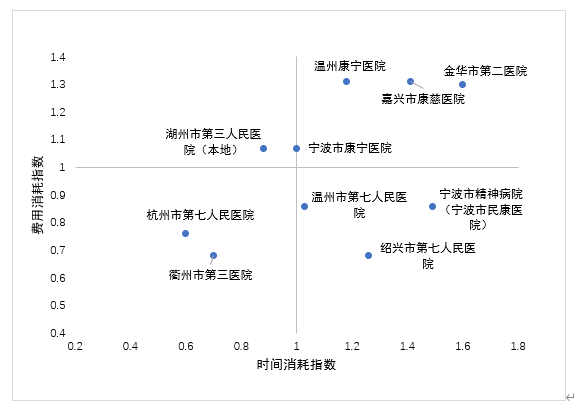
全省三级精神医院共10家,其中综合CMI指数最高值:1.2499、最低值:0.6755、中位值:0.9912,综合CMI指数超过0.9912的医院共有5家,为温州康宁医院、嘉兴市康慈医院、金华市第二医院等。综合CMI指数>1.00共有5家,综合CMI指数<1.00 共有5家。
5.三级中医医院
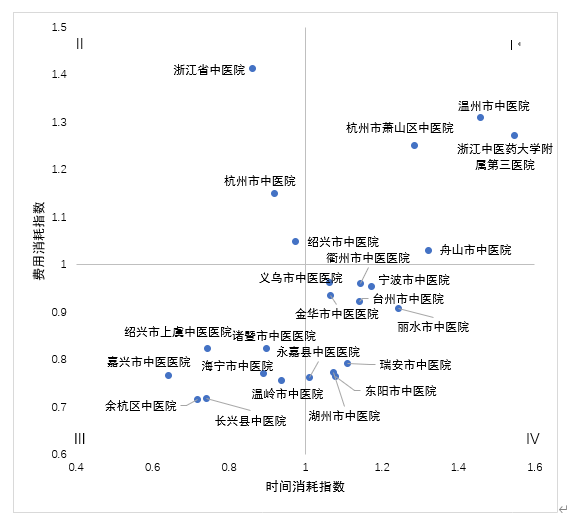
全省三级中医医院共24家,其中综合CMI指数最高值:1.4132、最低值:0.7155、中位值:0.9410,综合CMI 指数超过0.9410 的医院共有10家,分别为浙江省中医院、温州市中医院、浙江中医药大学附属第三医院等。综合CMI指数>1.00共有7家,综合CMI指数 <1.00共有17家。
(七)医疗服务行为
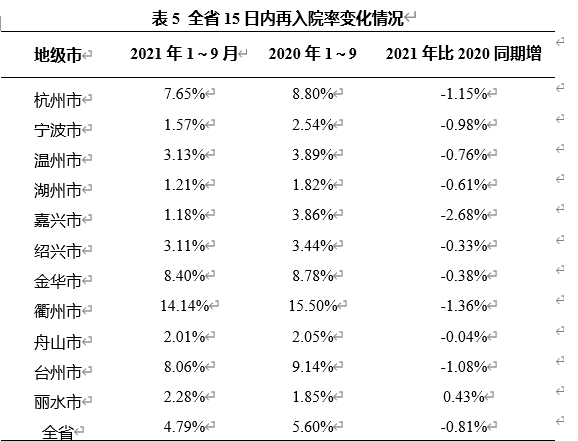
未实行DRGs支付改革方式前,部分医疗机构为了提高收入,不愿收治特重症患者,趋向于收治收益较高的患者,存在人为增加住院人次数等情况。实行DRGs支付改革方式后,全省医疗机构分解住院、健康体检住院、挂名(床)住院、不符合入院指征住院等情况相较于2019年下降了9.13%,15日再入院率也有下降。2021年1~9月份,与2020年同期相比,10个地市15日再入院率持续下降,全省平均下降0.81%(表5)。
(八)医保资源使用效率
医保资源使用效率通过费用消耗指数及时间消耗指数两个指标,即治疗同类疾病医疗费用高低和住院时间长短来反映。
费用消耗指数及时间消耗指数:指数值等于1时为平均状态;指数小于1,表示医疗费用较低或住院时间较短,说明该医院的服务效率较高;指数值大于1,表示医疗费用消耗费用较高或住院时间较长,说明该医院的服务效率较低。以下用象限图表示各医院的资源使用效率:(象限I—费用较高、住院日较长,因而绩效较差;象限II—住院时间虽然较短,但住院费用较高;象限III—住院日较短,费用也较低,因而绩效较好;象限IV—费用虽然较低,但住院时间较长)
1.三级甲等医院
图1 三级甲等医院医保资源使用效率
2.三级乙等医院
图2 三级乙等医院医保资源使用效率
3.三级妇幼医院
图3 三级妇幼医院医保资源使用效率
4.三级精神医院
图4 三级精神医院医保资源使用效率
5.三级中医医院
图5 三级中医院医保资源使用效率
三、改革成效
(一)减轻群众看病负担,就医获得感明显增强
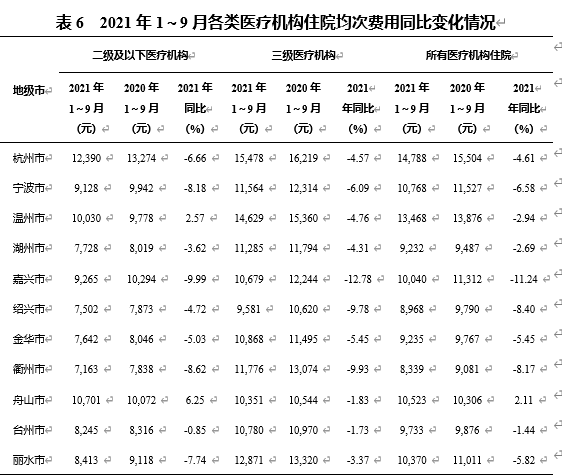
浙江省DRGs 支付改革激发了医疗机构主动控制医疗费用的内生动力,有效遏制了过度医疗,降低了患者医药负担。2020年,浙江省三级医院平均住院日较2019年下降2.08天。今年1-9月份与去年同期相比,全省所有地市三级医院住院均次费用均出现下降,降幅前三位为嘉兴市12.78%、衢州市 9.93%、绍兴市 9.78%(表6)。在杭三级医院住院均费同比下降 5.22%。全省肝移植、肾移植手术等高难度病组的费用显著下降,以肾移植为例,宁波、温州、杭州地区的相关手术费用降幅分别为 36.8%、28.12%、4.23%。个人住院负担也明显下降,台州市2020年个人住院负担同比下降443.4元。
(二)医疗机构绩效得到提高,运营能力显著提升
医疗机构加强医院管理,提升医疗技术水平和管理绩效。医疗机构普遍将原来“多开药、大检查、弱服务”的旧模式,调整为“重管理、少开药、强服务”的新模式。全省三级医院15日内再入院率下降9.13%,病案完整率提高至99.98%,错编率下降78%。与按项目付费比较,去年在杭13家省级公立11医院全部获得增效节支,收益共 7.27 亿元。
(三)医疗服务效率与资源、服务能力与质量提高
在DRGs的应用下,医院诊治疾病的广度和难度也不断增加、服务能力不断增强、服务质量稳步提升。2020年,全省三级医疗机构的平均住院日呈下降趋势,平均住院日下降2.08天,人次人头比下降11%,时间消耗指数同比下降0.0188,DRGs组数增加到995组。鉴于新冠疫情影响,病例组合指数(CMI值)规模较小的三级医院有所下降,省直属医院略有增长。
(四)支持医共体建设,分级诊疗效果凸显
DRGs支付鼓励医共体之间分工协作,引导医疗资源合理配制,让常见病、慢性病逐渐向县域医共体牵头医院和基层医疗机构下层。二级及以下医疗机构就诊人次占比从前三年的24.05%上升至24.32%,医保基金占比从前三年的19.2%上升至20.26%。随着DRGs绩效考核、医保支付改革在全区域内的医院全面推开,倒逼了公立医院更加控制医疗成本,提高医疗技术、调结构、转病种,为建立“基层首诊、双向转诊、急慢分诊、上下联动”的分级诊疗新秩序奠定坚实的基础,有效缓解群众看病就医难题。2020年,杭州市所属的13家县域医共体牵头医院共享到改革红利合计1.57亿元。为进一步促进分级诊疗,推动基层医院发展,2021年,浙江省推出了50个同病同价病组,经测算将有1.2亿元医保基金从三级医疗机构流向二级及以下医疗机构。
(五)医保基金支出可控,不合理增长得到有效控制
DRGs支付的总额预算管理,有效遏制了医保基金支出的过快增长,大幅度降低了医保基金的赤字风险,确保了医保基金平稳高质量运行。2020年,全省按病组支付住院费用共591亿元,比2019年按项目付费时下降4.67%;基金支出增速较2019年和2018年分别下降17.77%、21.51%。湖州市和台州市实施改革后,住院统筹基金支出增速由2019年的10.97%和15.53%下降为2020年的-4.5%和-16.58%。DRGs 支付改革有效扭转了医保基金不合理高速增长的态势,确保了医保基金运行健康平稳。
(六) 支持了中医药和新技术发展
坚持中西医并重,扶持中医院发展,根据中医药服务特点,从出院患者中药饮片使用率、出院患者使用非药物疗法比例、中药饮片收入占比、中药制剂收入占比、中医医疗服务项目收入占比、中治率等6个维度构建中医激励政策,提高中医医疗机构病组差异系数,即中医院中医治疗比率越高,医保基金激励越多。2020年,杭州辖区的中医院共获得激励2.2亿元,所有三级中医医疗机构都获得了改革红利,其中,浙江省中医院中医激励4165万元、杭州市中医院 2933 万元、杭州市余杭区中医院775万元。
鼓励医院应用新技术,推动医学高峰建设,建立了新技术激励政策,各家医院新技术新项目运用越多,患者住院时间越短,医院绩效越好。全省达芬奇机器人手术、肿瘤断层调强放疗、经导管主动脉瓣置入术和飞秒激光手术等4项新技术手术量同比分别上升了157%、51%、1011%和126%,在杭医疗机构因新技术使用获得激励金额约1亿元。在DRGs支付方式改革中性价比适宜的诊疗技术可以获得更高的绩效。以腔镜微创手术为例,2020年,省级医院、市级医院腔镜手术量同比上升了48%。
四、评估建议
习近平总书记在中央深改委第十九次会议上对深化医疗服务价格改革提出新的要求,强调要统筹推进公立医院补
偿机制、分级诊疗、医疗控费、医保支付等相关改革,形成
综合效应。浙江省应围绕习近平总书记的指示,进一步扩大支付改革范围,完善政策机制,迭代升级医保支付改革数字化系统,探索形成医保、医院、参保人之间多层面的改革联动。
(一)建立全省统一的DRGs综合付费数字平台
在全省统一的“智慧医保”应用系统框架下,整合各设区市的DRGs付费数字平台,形成全省统一的综合付费系统,建立门诊和住院两大数字支付应用,推动省、市、县纵向全贯通,各有关部门及定点医药机构信息系统横向全对接。实现门诊和住院的数据采集、病例分组、支付结算、智能审核、绩效评价五大功能,形成住院与门诊的五大功能相互关联、协同高效的工作闭环。
(二)形成住院、门诊支付方式改革闭环
总结金华、台州试点经验, 完善门诊总额预算办法,结合家庭医生签约,探索推进门诊按人头、按病组支付方式改革,形成住院、门诊支付闭环管理。进一步完善区域总额预算协商、“结余留用、超支分担”、中医药和新技术激励等6大工作机制,对各市付费实施细则和标准做必要的统一和规范,提升付费精准性。
(三)完善DRGs技术分组的合理性和科学性
根据全省DRGs支付去年清算和实际运行情况,进一步完善病组分组规则,重点对血液、重症医学、“一老一小”、妇产科等内科进行分组优化,完善按床日付费标准。
(四)以支付杠杆促进分级诊疗、检查检验互认
持续扩大同病同价病组,在全省统一的50个同病同价疾病分组基础上,逐年增加病组组数,引导常见病、多发病留在基层就诊,促进分级诊疗。推动检查检验结果共享互认,不因互认导致医院收入降低而调减区域或单家医院的预算总额。
(五)开展绩效评价考核
运用好统一的数字化监督评价办法,建立有效的医保支付激励机制与监管机制。迭代升级智能监管系统,利用大数据对病案信息和医保结算清单进行合理性合规性审核,防范医疗服务不足问题。强化年度评价结果运用,实行奖优罚劣。
(六)继续强化政策协同联动
加强医保与卫生健康委、财政等协同,推动药械集中采购、国家谈判药品政策落地,建立医疗服务价格有升有降调节机制,让群众看病更舒心省心。
| 打印本页 关闭窗口 |